Quels types de problèmes d'alimentation les enfants et les jeunes du spectre autistique rencontrent-ils ?
L'alimentation difficile, également appelée dans la littérature scientifique "sélectivité alimentaire", "fréquence élevée d'un seul aliment" et/ou "répertoire alimentaire limité", est le problème d'alimentation le plus fréquemment signalé chez les enfants et les jeunes du spectre autistique.[3, 6]. Les enfants autistes peuvent avoir une consommation limitée de fruits et de légumes, de lait et d'autres produits laitiers.[7]et de lait et autres produits laitiers[8, 9]. Ils peuvent également devenir très sélectifs et manger trop d'aliments spécifiques à forte densité calorique, en particulier ceux riches en graisses et en sucre.[1]. D'autres comportements tels que la néophobie (peur des nouveaux aliments) et le pica (manger des aliments non comestibles) sont également fréquents.[10].
Quelles sont les raisons qui provoquent des difficultés d'alimentation chez les personnes du spectre autistique ?
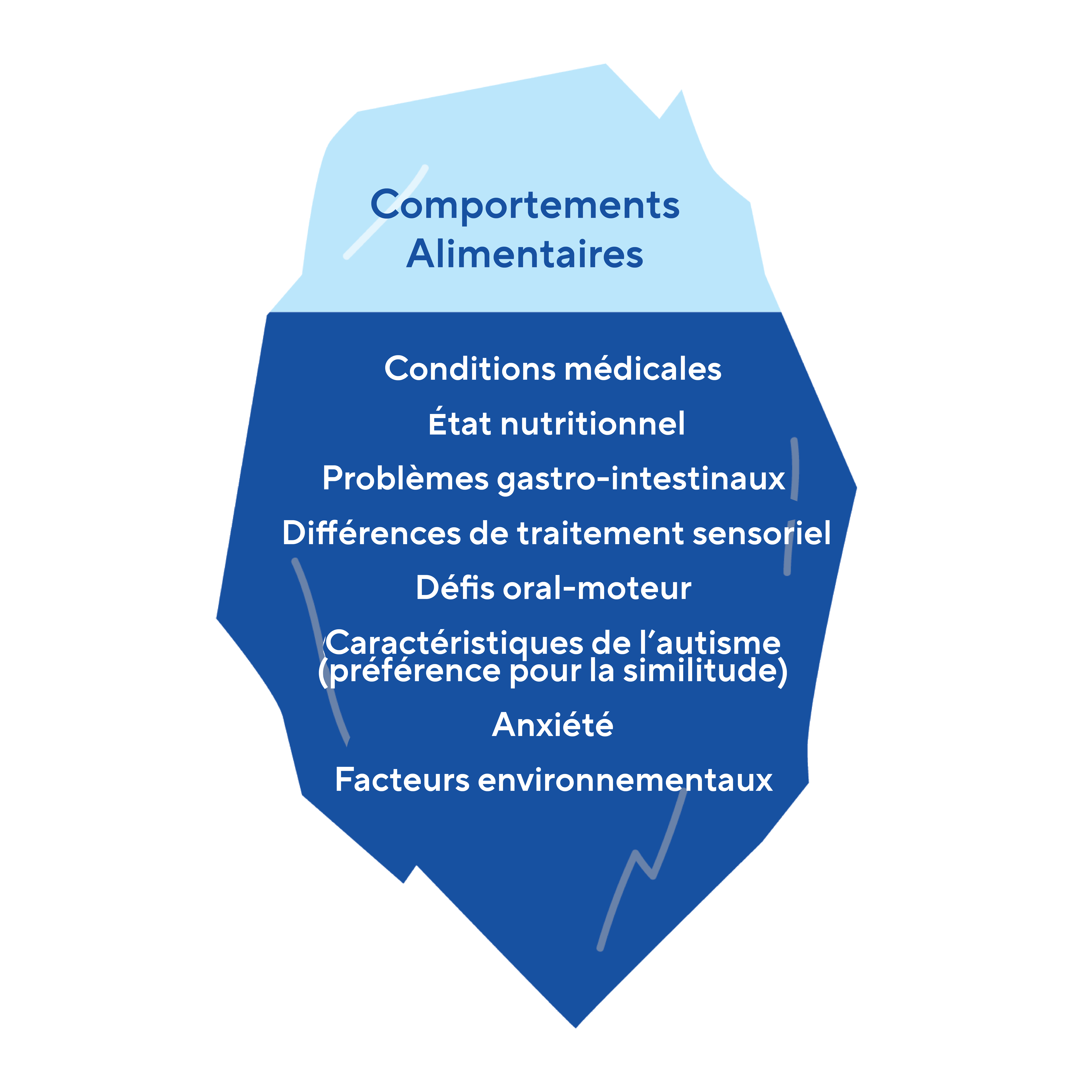
Les problèmes d'alimentation peuvent avoir de nombreuses causes différentes, notamment : des problèmes médicaux, l'état nutritionnel de l'enfant, des problèmes gastro-intestinaux, des différences de traitement sensoriel, des problèmes de motricité orale, des caractéristiques autistiques telles qu'une préférence pour la similitude, l'anxiété et des facteurs environnementaux. En raison de la nature multifactorielle des difficultés d'alimentation, il peut être utile de conceptualiser le comportement alimentaire observable comme la "pointe de l'iceberg", en comprenant qu'il peut y avoir de nombreux facteurs contribuant au "pourquoi" du comportement qui sont cachés.
Caleb est un adolescent qui aime découvrir le monde qui l'entoure en mettant des objets dans sa bouche. Parfois, cela signifie qu'il finit par avaler des objets qui ne devraient pas être mangés, comme des petits jouets qui peuvent se coincer dans son tube digestif.
Caleb ne sait pas toujours quand il a faim et peut reporter son repas jusqu'à ce qu'il soit secoué et nerveux. La famille de Caleb veille à ce que les petits jouets ne soient pas à sa portée et à ce qu'il emporte des en-cas lorsqu'ils sortent, afin que Caleb ne s'effondre pas. Des repas réguliers peuvent également aider Caleb à savoir quand il est temps de manger.
Conditions médicales
Il est important de dépister et d'écarter les problèmes médicaux sous-jacents qui peuvent être à l'origine de la douleur, avoir un impact sur la consommation alimentaire ou aggraver les problèmes de sélectivité. Les enfants et les jeunes du spectre autistique peuvent être incapables de communiquer qu'ils ont mal ou qu'ils sont mal à l'aise, que ce soit par des mots ou des gestes. Ils peuvent également ne pas être en mesure d'identifier avec précision les signaux internes de douleur ou d'inconfort général de leur corps qui peuvent indiquer des problèmes dentaires, des reflux acides, une constipation chronique et d'autres problèmes gastro-intestinaux, des allergies alimentaires, des intolérances alimentaires et d'autres maladies inflammatoires. Certaines études ont également montré que la sélectivité alimentaire peut être influencée par des expériences traumatisantes passées avec un aliment particulier...[5]. En outre, de nombreux médicaments ont des effets secondaires qui modifient directement l'appétit d'une personne. Il est donc préférable de demander l'aide d'un médecin de premier recours si l'une de ces préoccupations ou l'un de ces problèmes médicaux est présent ou suspecté.
État nutritionnel
Avant de mettre en œuvre toute stratégie ou recommandation en matière d'alimentation, il est également utile de consulter un professionnel de la santé qualifié pour confirmer que la personne atteinte d'autisme est stable sur le plan nutritionnel. La stabilité nutritionnelle signifie que l'enfant reçoit une alimentation et une hydratation adéquates à partir de la nourriture et des boissons et qu'il maintient un rapport poids/taille sain.
Le pica est un trouble qui consiste à manger des produits non alimentaires et qui peut être lié à des carences nutritionnelles.[11]. S'il est courant que les jeunes enfants et les tout-petits mettent des objets au hasard dans leur bouche, ces actions sont définies comme du pica lorsqu'il y a ingestion chronique de substances nocives. Les comportements de pica peuvent être causés par des carences en nutriments qui provoquent des envies de consommer des produits non alimentaires spécifiques, même si ces produits ne contiennent pas le nutriment manquant.[12]. Par exemple, si une personne a une carence en fer, elle peut manger de l'argile, malgré le fait que la consommation d'argile peut aggraver la carence en fer. Le comportement pica peut également être aggravé par la recherche de qualités sensorielles telles que des textures spécifiques ou le goût des objets non alimentaires.[13]. Le pica est souvent associé à une déficience intellectuelle, à des retards de développement et/ou à d'autres problèmes de santé mentale concomitants.[14]. Il est important d'aborder les comportements de pica étant donné les problèmes de santé associés au pica, notamment une exposition accrue aux germes, une probabilité d'étouffement, l'ingestion de substances ou d'objets nocifs ou mettant la vie en danger et un besoin accru de retirer des objets par voie chirurgicale.[11]. Si certains individus se débarrassent des comportements liés au pica, d'autres auront besoin d'une observation constante et de la consultation d'un spécialiste qualifié. Là encore, un médecin de premier recours ou un autre professionnel de la santé qualifié peut orienter la famille vers un spécialiste ou un programme approprié.
Problèmes gastro-intestinaux
Les problèmes gastro-intestinaux (GI) sont l'un des symptômes d'inconfort les plus fréquemment signalés par les personnes atteintes du spectre autistique. Des études ont indiqué que jusqu'à 82 % des personnes atteintes du spectre autistique ont des problèmes gastro-intestinaux.[15]. Les problèmes gastro-intestinaux les plus fréquemment signalés sont la diarrhée, la constipation, les douleurs abdominales et le reflux gastro-œsophagien, communément appelé "brûlures d'estomac".[15]. En outre, les taux de maladies inflammatoires de l'intestin sont plus élevés dans la population autiste.[16]. Comme il peut être difficile pour certaines personnes de communiquer leur malaise gastro-intestinal, surtout si elles ne parlent pas, les soignants et les professionnels de la santé doivent surveiller les comportements qui peuvent indiquer une détresse gastro-intestinale. Dans certains cas, le refus de manger peut-être moins lié à l'aversion pour l'aliment qu'à la volonté d'éviter un malaise gastro-intestinal ultérieur. La constipation, en particulier, peut être attribuée à l'absence d'une alimentation variée comprenant des fibres et d'autres nutriments. Les comportements susceptibles de signaler une détresse gastro-intestinale peuvent inclure le fait de se tenir l'abdomen, de grimacer le visage, ainsi que des comportements buccaux tels que des raclements de gorge fréquents, des déglutitions ou des tics, des soupirs ou des pleurnicheries, des cris, des gémissements et/ou des gémissements...[16].
Bien que l'on ne sache pas encore exactement ce qui cause les problèmes gastro-intestinaux, certaines données suggèrent qu'il existe un microbiome altéré de bactéries intestinales dans le tractus gastro-intestinal, ce qui peut rendre plus difficile la digestion des aliments et l'absorption des nutriments pour certaines personnes atteintes d'autisme.[16]. Cela a conduit certaines familles à recourir à des thérapies peu étudiées qui prétendent modifier le microbiome, notamment les transplantations fécales. Bien que des études sur des rongeurs aient donné des résultats prometteurs, il existe peu de preuves de l'utilité des transplantations fécales pour les enfants et les adultes autistes.[17]. Les quelques études qui ont exploré cette question ont porté sur des échantillons de très petite taille, ce qui rend difficile de conclure que les résultats peuvent être appliqués à la population autiste en général. À l'heure actuelle, nous n'avons connaissance d'aucune étude évaluant les transplantations fécales chez les personnes atteintes d'autisme et ayant fait l'objet d'essais en double aveugle contre placebo, qui sont considérés comme l'étalon-or de la recherche clinique et qui seraient nécessaires avant que les professionnels de la santé puissent prescrire de tels traitements de façon fiable.[18]. Il n'existe donc aucune preuve concluante que ces mesures extrêmes produisent des changements significatifs à long terme des symptômes gastro-intestinaux ou modifient la sévérité des symptômes de l'autisme.
Certaines familles ont essayé de donner à leur enfant de plus grandes quantités de probiotiques dans l'espoir qu'ils puissent modifier le microbiome intestinal. Bien que les probiotiques soient présents dans de nombreux aliments (par exemple le yaourt) et qu'ils puissent soulager certaines personnes, il est important de noter que la surconsommation de probiotiques peut entraîner des troubles gastro-intestinaux supplémentaires, notamment des diarrhées et des ballonnements.[17]. Par conséquent, l'utilisation de probiotiques doit être surveillée par un professionnel de la santé pour s'assurer que l'équilibre intestinal est maintenu. Un nutritionniste, un diététicien ou un spécialiste des troubles gastro-intestinaux peut également aider les familles à identifier les diverses causes des problèmes gastro-intestinaux et les informer sur les mesures à prendre pour améliorer le confort gastro-intestinal général de la personne.
Johnny a 10 ans et a un régime alimentaire très sélectif ainsi que des difficultés de mastication. Il mange généralement des doigts de poulet à la plupart de ses repas parce que le goût et la texture lui sont familiers, même lorsqu'il en commande dans différents restaurants. Les pommes peuvent sembler agréables à Johnny lorsqu'il les voit au magasin, mais la texture lorsqu'il essaie d'y mordre et de les mâcher est absolument terrible. Chaque pomme peut avoir un goût différent, certaines étant plus sucrées ou plus acides que d'autres.
Différences de traitement sensoriel
Les différences de traitement sensoriel peuvent conduire à l'évitement de certains aliments en raison de leurs qualités sensorielles. Il peut être difficile pour les personnes atteintes d'autisme de gérer les aspects sensoriels tels que la texture des aliments, leur apparence visuelle, leur température, leur son, leur goût et leur odeur.[5, 19]. De nombreux adultes autistes ont déclaré que la texture des aliments est le principal facteur qui détermine s'ils acceptent ou non un aliment particulier.[7]. Si les céréales complètes, les protéines maigres, les fruits frais et les légumes sont riches en nutriments, ils sont aussi souvent caractérisés par des saveurs et des textures intenses, ce qui explique que certaines personnes autistes peuvent avoir des difficultés à les accepter dans leur régime alimentaire.[7] . Les difficultés liées à la conscience intéroceptive, le système sensoriel impliqué dans la reconnaissance précise des signaux de faim ou de satiété, peuvent également contribuer aux problèmes d'alimentation. Une personne peut ne pas être en mesure d'identifier correctement si elle a faim ou si elle est rassasiée, ce qui peut entraîner une sous-alimentation ou une suralimentation.
Voici quelques stratégies sensorielles qui se sont avérées utiles pour aider les enfants atteints d'autisme à augmenter le nombre d'aliments qu'ils consomment :
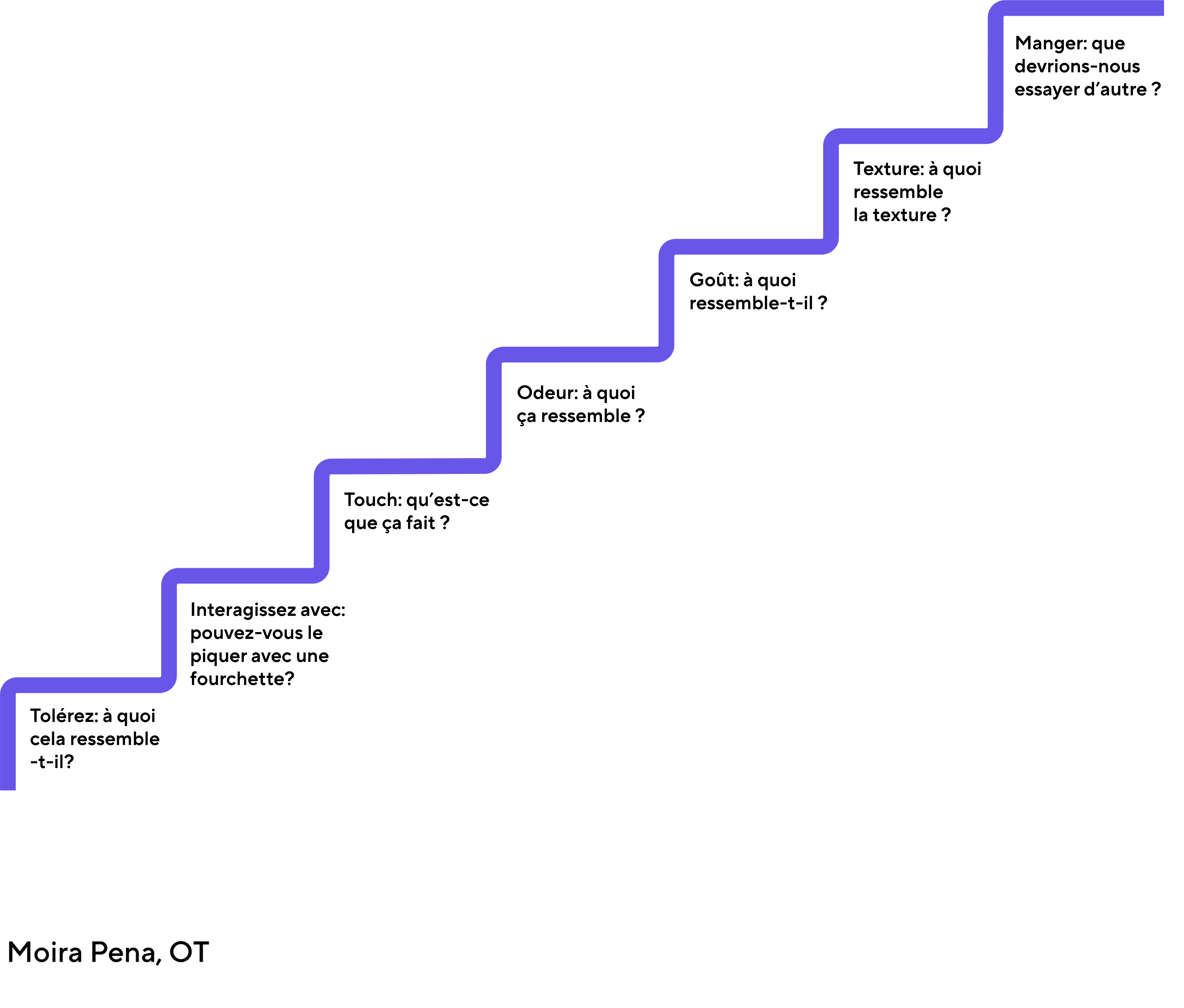
Faire accepter de nouveaux aliments par une exposition graduelle : Les enfants et les jeunes du spectre autistique peuvent ressentir les sensibilités sensorielles aux aliments comme pénibles, voire douloureuses. Dans cette optique, il est utile d'utiliser les principes de l'exposition graduelle pour aider une personne à devenir de plus en plus à l'aise avec les qualités sensorielles des aliments.
Prenons l'exemple de "Johnny" qui n'est pas encore capable d'accepter les pommes dans son alimentation. Tout d'abord, nous devons faire en sorte qu'il se sente à l'aise en regardant simplement une pomme devant lui pendant quelques minutes. Nous lui ferons ensuite toucher la pomme avec une fourchette, puis avec une serviette, puis avec ses doigts, et ainsi de suite jusqu'à ce qu'il soit capable d'accepter la sensation de la texture de la pomme près de lui et dans sa bouche. Un langage ludique tel que "Je te mets au défi de placer la pomme sur ta joue pendant 30 secondes" peut aider à maintenir l'engagement et la motivation de l'enfant tout au long du processus. Le fait d'avancer par petites étapes progressives vers la consommation d'un aliment, en commençant par de petites bouchées puis en augmentant progressivement la taille de la bouchée, par exemple, aidera l'enfant à se sentir plus à l'aise avec les propriétés sensorielles d'un aliment. Si l'enfant est capable de s'exprimer, le fait de poser les questions ci-dessous et d'avoir des conversations à leur sujet peut également l'aider à se motiver à essayer de nouveaux aliments.
Encouragez votre enfant à explorer, à jouer et à se salir avec la nourriture : Les enfants apprennent par le jeu, et cela inclut le jeu avec la nourriture. Cela s'inscrit parfaitement dans le principe d'"exposition progressive" décrit ci-dessus. Encouragez votre enfant à interagir avec les aliments en les explorant avec tous ses sens. Parlez de l'aspect, de la température et du toucher des aliments. Pensez-y comme à une "école de l'alimentation" et réservez-lui un moment chaque semaine pour apprendre à manger en jouant. Votre enfant peut ou non manger ces aliments, mais l'exposition est importante pour qu'il continue à explorer de nouveaux aliments. L'idée est de jeter les bases d'une plus grande aisance avec les aliments, ce qui aidera ensuite votre enfant à élargir son répertoire alimentaire. Rendez l'expérience amusante ! Utilisez des ustensiles intéressants, ludiques et peu coûteux pour motiver l'enfant à s'intéresser à la nourriture !

Photo par Hannah Tasker sur Unsplash
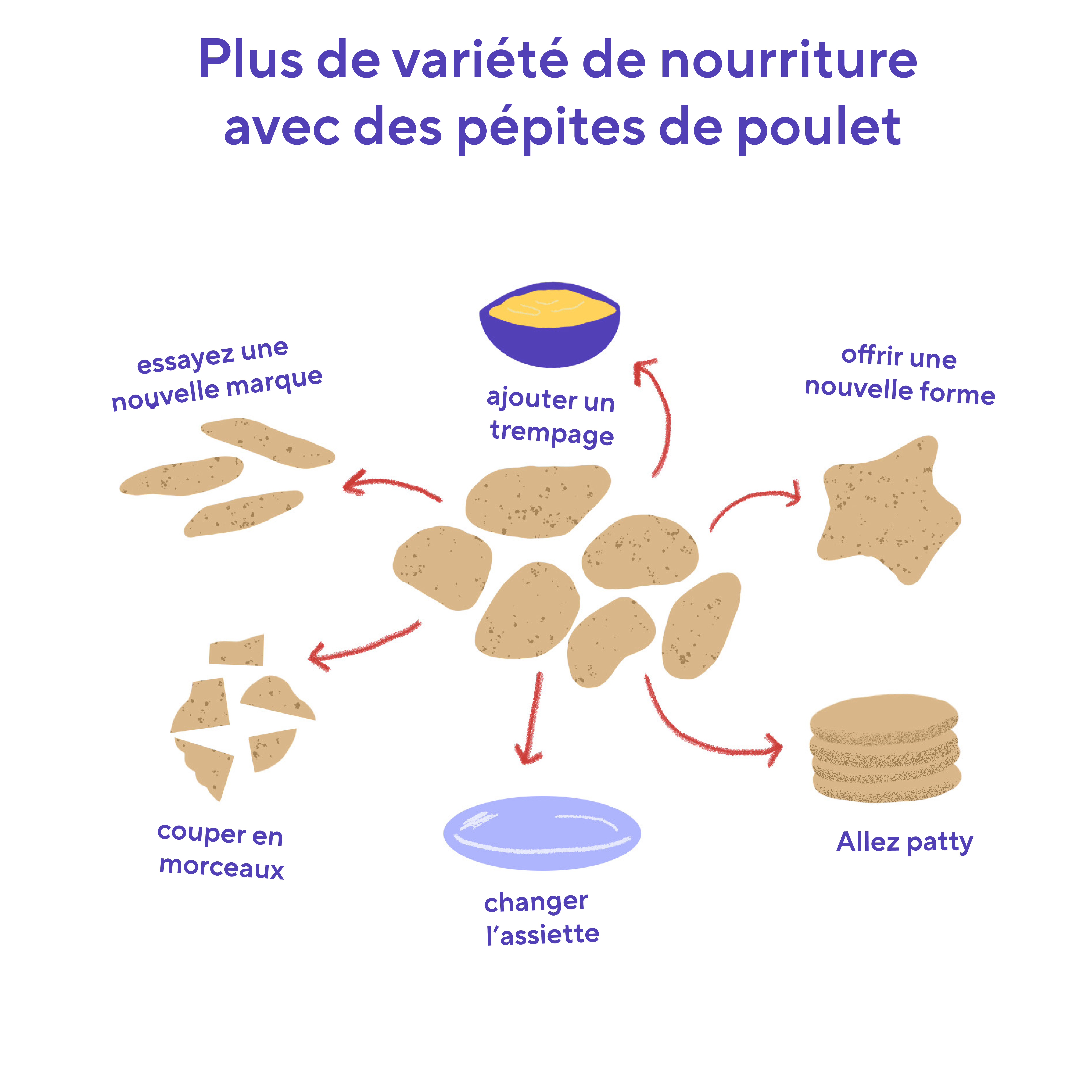
- Développez ce que votre enfant mange déjà : Disons que l'aliment préféré d'un enfant est les doigts de poulet. Vous pouvez commencer à "élargir" son acceptation de la nourriture en lui offrant le même doigt de poulet, mais en le coupant d'abord en deux, puis en quatre, puis en changeant de marque de doigt de poulet, puis en essayant une forme différente de doigt de poulet. Enfin, vous pouvez introduire une sauce à tremper, comme le ketchup ou le houmous, puis passer à un aliment dont l'aspect ressemble un peu à celui des doigts de poulet panés, comme les bâtonnets de poisson ou les falafels. L'idée est d'offrir un aliment dont l'aspect reste familier tout en développant la tolérance à de petits changements progressifs. Passer des bâtonnets de poulet au poulet non pané peut être difficile au départ, simplement parce que l'apparence est trop différente.
Titre : Étirer les doigts de poulet
Recherchez les déclencheurs sensoriels environnementaux : Efforcez-vous d'éliminer ou d'atténuer les déclencheurs sensoriels environnementaux connus, tels que les lumières fluorescentes, les bruits ou les odeurs fortes. Il peut s'agir de retirer la poubelle de la cuisine ou de toute autre zone de repas avant les repas, de s'assurer que l'enfant est assis à côté d'une personne qui ne mâche pas bruyamment, ou encore de tamiser les lumières pendant les repas.
Différences orales et motrices :
Les problèmes de motricité orale sont des problèmes d'alimentation qui résultent de différences anatomiques dans la structure physique de la bouche et des dents (fente labiale et palatine, attachement de la langue, etc.) ainsi que d'un retard de motricité orale (mauvaise latéralisation de la langue, retard de mastication et/ou mauvaise fermeture des lèvres). De nombreux enfants présentant des problèmes de motricité orale n'apprennent pas instinctivement à mâcher des aliments solides. Pour comprendre ces difficultés, il peut être utile d'examiner les compétences musculaires en jeu.
Pour mastiquer correctement les aliments - en particulier la viande, les légumes et les fruits - une personne doit utiliser ce que l'on appelle la mastication rotative. Ce mouvement consiste à déplacer la nourriture du milieu de la bouche vers les molaires arrière, puis à revenir au milieu de la bouche. En outre, la mastication rotative exige que l'on déplace la langue d'un côté à l'autre de la bouche. Nous appelons cette compétence "latéralisation de la langue".
Certains signes ou qui peuvent indiquer des difficultés de la motricité orale incluent :
- Bave excessive
- Mauvaise élocution (formation des sons)
- Bâillonnement/étouffement/vomissements
- Ouvrir la bouche au repos
- Difficulté à souffler des bulles/bougies
- Difficulté à sucer avec une paille
- Il faut beaucoup de temps pour mâcher
- Placer les doigts à l'intérieur de la bouche pour retirer ou insérer de la nourriture
- Avaler des aliments entiers
- Refuser les fruits non pelés
Si l'on soupçonne des problèmes de motricité orale, il est important de faire évaluer votre enfant par un professionnel de la santé. Il peut s'agir d'un orthophoniste ou d'un ergothérapeute ayant une expérience de l'alimentation, qui pourra déterminer si l'enfant peut manger des aliments solides en toute sécurité. L'introduction d'aliments que l'enfant n'est pas en mesure de gérer en toute sécurité présente un risque d'étouffement. Il est extrêmement important d'éviter d'introduire des aliments solides jusqu'à ce qu'un spécialiste ait déterminé le niveau d'aliments solides - s'il y en a - que votre enfant peut gérer en toute sécurité. En outre, une évaluation approfondie est essentielle pour identifier les facteurs sous-jacents qui peuvent contribuer aux difficultés de mastication de l'enfant. Il est important de garder à l'esprit que les problèmes de motricité orale peuvent ressembler à des problèmes de traitement sensoriel et qu'il est donc important de pouvoir faire la distinction entre les deux. Une fois qu'il a été déterminé que l'enfant peut commencer à manger des aliments solides en toute sécurité, voici quelques stratégies générales à essayer - si possible, sous la direction d'un thérapeute en alimentation :
* Épaissir les purées. Faites des essais en ajoutant de la fécule de maïs ou des céréales pour bébé en poudre aux purées. L'objectif est de rendre la purée plus épaisse et non plus consistante. Cela augmentera progressivement le travail musculaire nécessaire pour les manger.
* Essayez différents types d'aliments mous. Encouragez l'enfant à essayer différents aliments déjà réduits en purée à un certain degré, comme la purée de pommes de terre et la sauce aux pommes. L'étape suivante consiste à essayer des aliments solides mais encore mous. Par exemple, les fromages à pâte molle, les œufs brouillés et les fruits mous comme les bananes.
* Montrez-lui comment mordre de petits morceaux. Plutôt que de placer de petits morceaux d'aliments dans la bouche de votre enfant, montrez-lui comment mordre un petit morceau d'un aliment entier, par exemple en prenant une petite bouchée d'une frite.
* Montrez-lui comment mâcher. Demandez à votre enfant de regarder où va la nourriture dans votre bouche pendant que vous mâchez. Montrez-lui que vous mastiquez sur vos molaires arrière. Essayez d'exagérer le mouvement de mastication au début, et demandez à votre enfant de vous imiter.
Caractéristiques autistiques (préférence pour la similitude)
Il est également utile de garder à l'esprit que les difficultés d'alimentation peuvent être liées à des caractéristiques autistiques telles qu'une préférence pour la similitude, qui peut prédisposer une personne à accepter une moindre variété d'aliments. Une étude récente a révélé que les jeunes adultes non autistes présentant des caractéristiques de type autistique plus marquées présentaient également une variété et une qualité d'alimentation plus faibles dans l'enfance.[20].
Sarah éprouve de l'anxiété à l'heure du dîner ; elle a peur de s'étouffer au point de devoir recracher la nourriture ou de ne pas manger assez pour échapper à cette peur. Sarah sait qu'il s'agit d'anxiété car elle peut manger sans problème le petit-déjeuner, les collations et le déjeuner. Cette situation est frustrante pour Sarah et sa famille, car elle aime peut-être la nourriture qui se trouve sur la table, mais sa peur l'empêche de l'apprécier.
Sarah a tendance à empâter ses joues lorsqu'elle mange, ce qui peut contribuer à son anxiété au moment du dîner, car elle peut avoir l'impression d'avoir trop de nourriture dans la bouche et de devoir la recracher. Sarah essaie de surmonter son anxiété en prenant ses repas une bouchée à la fois, en utilisant des distractions comme une tablette ou en s'éloignant et en revenant à table une fois son anxiété calmée. Sarah et sa famille travaillent également avec un travailleur social et un psychiatre sur son anxiété et la façon de la gérer.
Anxiété
Les troubles de la santé mentale associés, tels que l'anxiété, peuvent également jouer un rôle dans les difficultés d'alimentation. Environ 50 à 79 % des enfants et des jeunes du spectre autistique présentent des taux élevés d'anxiété.[21]. Certains enfants du spectre autistique éprouvent de l'anxiété à l'approche des repas en raison des causes sous-jacentes déjà évoquées. Par inadvertance, les familles peuvent aggraver l'anxiété en essayant de contraindre l'enfant à manger, ce qui crée un modèle de stress à l'heure des repas. L'anxiété coupe la faim de manière puissante en mettant l'enfant dans un état biologique de "lutte ou de fuite". Cet état provoque une accélération du rythme cardiaque et une contraction des muscles de l'estomac, ce qui signifie que l'enfant ne se sentira pas suffisamment à l'aise pendant les repas pour essayer de nouveaux aliments. Pour inverser ce schéma, il est utile que les parents passent quelques minutes à aider l'enfant à se détendre avant le repas. Une façon de le faire est de passer cinq minutes à pratiquer ensemble une respiration profonde. Cela peut être aussi simple que d'inspirer lentement et profondément en comptant jusqu'à quatre, puis d'expirer lentement et complètement en comptant jusqu'à sept ou huit. Vous pouvez aussi souffler dans des moulinets, des bulles ou même dans un instrument à vent comme une flûte à bec ou un harmonica, ce qui peut vous aider à libérer votre anxiété. Vous pouvez aussi utiliser ces cinq minutes pour faire participer votre enfant à une activité calmante de pression profonde, par exemple en poussant les mains contre le mur (demandez à votre enfant de se pencher de tout son poids), en tirant sur une serviette ou en demandant à votre enfant de pousser les paumes de ses mains contre les vôtres pendant quelques secondes.

"Forever blowing bubbles" par The 5th Ape est autorisé sous CC BY 2.0
Facteurs environnementaux :
Enfin, il est utile de déterminer si des facteurs environnementaux peuvent contribuer aux difficultés d'alimentation de l'enfant. Ces facteurs environnementaux peuvent être :
Le positionnement d'un enfant sur sa chaise :
Les muscles abdominaux et dorsaux de nombreux enfants du spectre autistique sont plus faibles que ceux de leurs pairs, et certains ont une mauvaise conscience de leur corps. [22]. C'est-à-dire qu'ils ne sentent pas vraiment où se trouve leur corps dans l'espace. Cela peut se traduire par une mauvaise posture, un tortillement et une gêne lorsqu'ils sont assis à table. En offrant un soutien postural, vous pouvez aider votre enfant à se concentrer sur son repas plutôt que sur le maintien de son corps sur la chaise. Si vous voyez votre enfant s'avachir, se pencher ou se tortiller sur sa chaise, essayez de placer des serviettes enroulées autour de son dos et de ses hanches pour lui apporter un soutien supplémentaire ou envisagez d'investir dans une chaise avec accoudoirs offrant un meilleur soutien. Veillez à ce que les pieds soient également soutenus. Si leurs pieds ne touchent pas le sol, essayez de placer un escabeau devant la chaise et sous la table.

Essayez de vous asseoir ensemble à table pour les repas : Dans la mesure du possible, il est bénéfique pour une famille (même s'il n'y a que l'enfant et un adulte) de manger ensemble de façon routinière. Les repères environnementaux aident tous les enfants à apprendre ce qu'ils sont censés faire. Par exemple, le lit d'un enfant est un repère environnemental pour le sommeil. De même, la table familiale doit être un repère pour les repas. En outre, le fait de manger ensemble aide votre enfant à apprendre par imitation. Les enfants sont câblés pour imiter les autres et un enfant sera plus enclin à mettre un nouvel aliment dans sa bouche après avoir vu un être cher faire de même.

Photo par TanaphongToochinda sur Unsplash
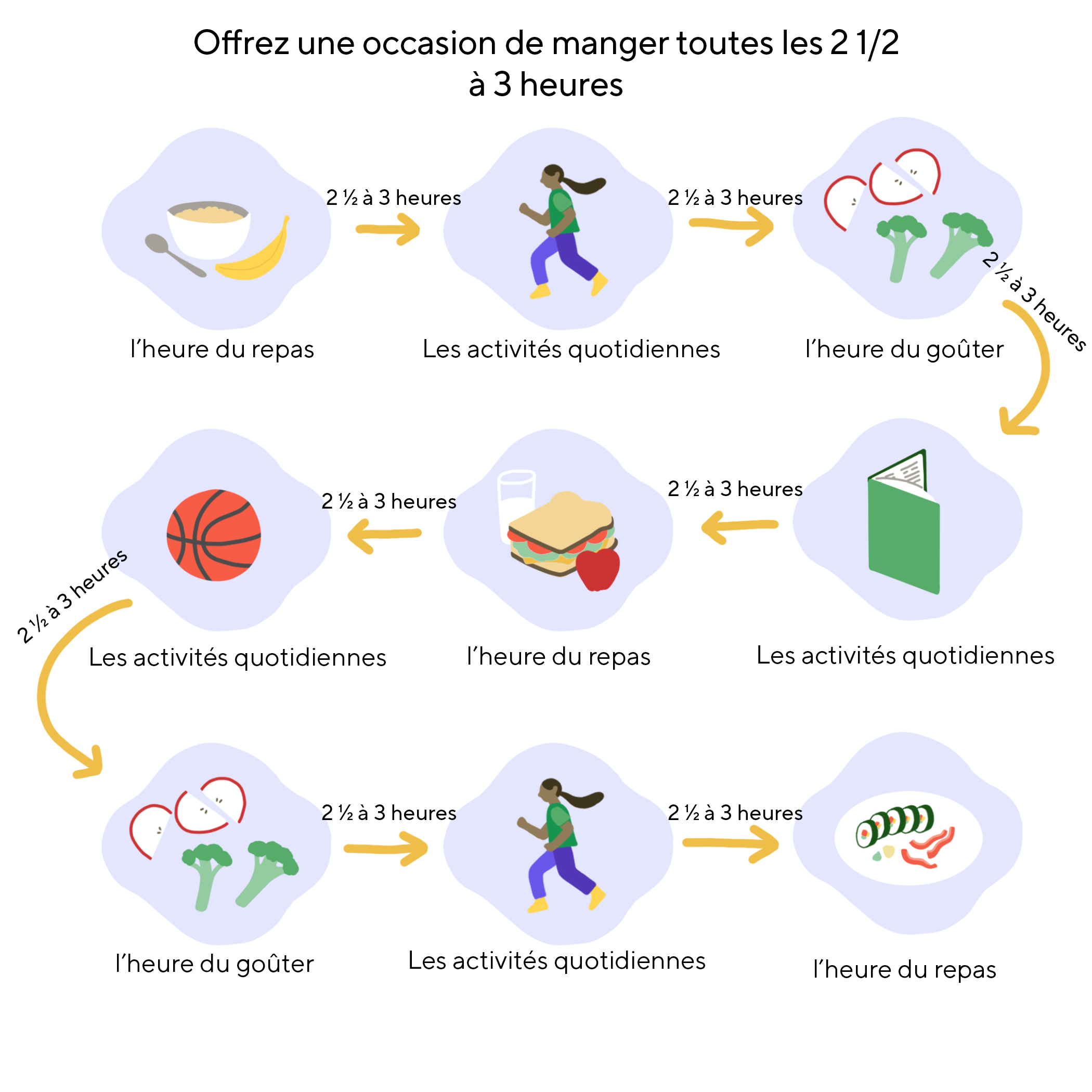
Fixez des heures pour les repas et respectez-les : C'est probablement la stratégie la plus difficile à mettre en œuvre mais celle qui conduit le plus souvent à une meilleure acceptation des aliments dans le régime. Proposez un repas ou une "occasion de manger" toutes les 2,5 à 3 heures. Essayez de diminuer progressivement, puis d'éliminer les collations et les boissons entre les repas. L'idée est d'habituer les signaux internes de faim de l'enfant à des heures de repas spécifiques. Cela aide le corps de l'enfant à s'attendre à manger et à accepter la nourriture à des moments précis. Il est également judicieux de limiter le temps que l'enfant passe à table à un maximum de 20 minutes.
Utiliser des éléments visuels : Certains enfants peuvent bénéficier de l'utilisation de supports visuels (horaires visuels, calendriers, histoires sociales ou récits) pour se préparer aux repas, car ils peuvent avoir un plus grand sentiment de contrôle s'ils sont capables de prévoir ce qui va se passer dans la journée.
.jpg?sfvrsn=f9b9b04_1)
La recherche indique que les problèmes d'évitement alimentaire peuvent s'améliorer avec le temps.[5]et qu'une intervention peut contribuer à accroître la variété des aliments et à promouvoir une alimentation saine.[3]. N'oubliez pas que l'alimentation est un parcours qui comporte presque toujours des triomphes et des revers et que, pour certains enfants, il faudra six mois à un an pour constater des progrès constants. Ne vous découragez pas et continuez à exposer votre enfant à de nouveaux aliments !
Veuillez également consulter notre document "BEST Strategies", qui résume les conseils et stratégies présentés dans cette boîte à outils ici.
Autres ressources/références suggérées
Articles
Crowley, J. G., Peterson, K. M., Fisher, W. W., & Piazza, C. C. (2020). Traiter la sélectivité alimentaire comme une résistance au changement chez les enfants atteints de troubles du spectre autistique. Journal of Applied Behavior Analysis, 53, 2002-2023.
Dominguez, P. R., Gámiz, F. , Gil, M. , Moreno, H., Márquez Zamora, R., Gallo, M. et Brugada, I. (2013). Offrir le choix augmente la consommation de légumes des enfants. Food Quality and Preference, 30, 108-113.
Ledford, J. R., Whiteside, E. et Severini, K. (2018). Une revue systématique des interventions pour les comportements liés à l'alimentation pour les personnes atteintes de troubles du spectre autistique. Recherche sur les troubles du spectre autistique, 52, 69-80.
Livres
Williams, K. E., & Foxx, R. M. (2007). Traitement des problèmes alimentaires des enfants atteints de troubles du spectre autistique et de déficiences développementales. PRO-ED, Inc.
Williams, K. E., & Seiverling, L. (2018). Camp d'entraînement au brocoli : Formation de base pour les parents de mangeurs sélectifs. Woodbine House.
Ressources en ligne
Seiverling, L., & Williams, K. (2016). Coin clinique : Améliorer la sélectivité alimentaire des enfants autistes. La science dans le traitement de l'autisme, 13(4), 16-20. Récupéré de : https://asatonline.org/research-treatment/clinical-corner/improving-food-selectivity/
Références :
- Cermak, S.A., C. Curtin, et L.G. Bandini, Food selectivity and sensory sensitivity in children with autism spectrum disorders. Journal of the American Dietetic Association, 2010. 110(2) : p. 238-246.
- Sharp, W.G., D.L. Jaquess, et C.T. Lukens, Multi-method assessment of feeding problems among children with autism spectrum disorders. Recherche sur les troubles du spectre autistique, 2013. 7(1) : p. 56-65.
- Bandini, L.G., et al, Changes in food selectivity in children with autism spectrum disorder. Journal of autism and developmental disorders, 2017. 47(2) : p. 439-446.
- Bandini, L.G., et al., Food selectivity in a diverse sample of young children with and without intellectual disabilities. Appétit, 2019. 133 : p. 433-440.
- Journal néo-zélandais d'ergothérapie, 2018. 65(1) : p. 36.
- Nicely, T.A., et al. Prévalence et caractéristiques du trouble de la prise alimentaire évitant/restrictif dans une cohorte de jeunes patients en traitement de jour pour des troubles alimentaires. Journal des troubles du comportement alimentaire, 2014. 2(1) : p. 1-8.
- Journal of autism and developmental disorders, 2018. 48(2) : p. 583-591.
- Herndon, A.C., et al., Does nutritional intake differ between children with autism spectrum disorders and children with typical development ? Journal of autism and developmental disorders, 2009. 39(2) : p. 212-222.
- Caractéristiques des difficultés d'alimentation chez les enfants atteints de troubles du spectre autistique. Journal international d'orthophonie, 2014. 16(2) : p. 151-158.
- Advances in Nutrition, 2015. 6(4) : p. 397-407.
- Schmidt, J.D., et al., Decreasing pica attempts by manipulating the environment to support prosocial behavior. Journal of Developmental and Physical Disabilities, 2017. 29(5) : p. 683-697.
- Journal de la société internationale de dentisterie préventive et communautaire, 2014. 4(1) : p. 1.
- Call, N.A., et al. Résultats cliniques des traitements comportementaux du pica chez les enfants atteints de troubles du développement. Journal of Autism and Developmental Disorders, 2015. 45(7) : p. 2105-2114.
- Recherche sur les troubles du spectre autistique, 2011. 5(4) : p. 1459-1464.
- Leader, G., et al., Feeding problems, gastrointestinal symptoms, challenging behavior and sensory issues in children and adolescents with autism spectrum disorder. Journal of autism and developmental disorders, 2020 : p. 1-10.
- Rose, D.R., et al, Differential immune responses and microbiota profiles in children with autism spectrum disorders and co-morbid gastrointestinal symptoms. Cerveau, comportement et immunité, 2018. 70 : p. 354-368.
- Kang, D.-W., et al., Long-term benefit of microbiota transfer therapy on autism symptoms and gut microbiota. Rapports scientifiques, 2019. 9(1) : p. 1-9.
- Revista de Psiquiatría y Salud Mental (édition anglaise), 2020.
- PloS One, 2019. 14(8) : p. e0221937.
- Panossian, C., et al., Young adults with high autistic-like traits displayed lower food variety and diet quality in childhood. Journal of autism and developmental disorders, 2021. 51(2) : p. 685-696.
- Solish, A., et al., Effectiveness of a modified group cognitive behavioral therapy program for anxiety in children with ASD delivered in a community context. Molecular autism, 2020. 11 : p. 1-11.
- Neurologie, 2004. 63(11) : p. 2056-61.


